新型コロナウイルス感染症(COVID-19)の流行拡大は、あらゆる医療現場に大きな混乱をもたらしている。透析医療の現場も例外ではなく、医療者はさまざまな面でこれまでとは異なる対応を余儀なくされている。
本企画では、わが国の透析医療を牽引している5人の実地医家にご参集いただき、「COVID-19流行下における透析医療の現状と今後のあり方を考える」をテーマに座談会を開催した。初めに、竜崎崇和先生からCOVID-19流行下における透析医療の現状についてご報告いただき、続いて診療現場の実情について基幹病院および血液透析(HD)を満生浩司先生に、腹膜透析(PD)を丹野有道先生に、クリニックにおける診療を柴垣圭吾先生にご報告いただいた。司会は中元秀友先生にお願いした。

座 談 会 2020年10月開催
透析患者のSARS-CoV-2感染は重症化リスクが高い
日本透析医会、日本透析医学会、日本腎臓学会の3学会は新型コロナウイルス感染対策合同委員会を設置し、透析患者における新型コロナウイルス(SARS-CoV-2)への感染状況の把握に努めている。2020年9月25日現在で透析患者のSARS-CoV-2感染者数は259人で、透析患者約34万人に対する感染率は0.076%となっている。同日での一般人口における感染者数は8万1,055人で、総人口約1億2,700万人に対する感染率は0.064%という計算になる。この数字を見る限り、少なくともわが国では透析が新型コロナウイルス感染症(COVID-19)の独立した発症リスクであるとまではいえない。しかし、同日での透析患者のCOVID-19発症による死亡者数は37人、死亡率は14.3%であり、9月9日現在の一般人口における死亡率1.9%(死亡者数1,335人)と比べてはるかに高い。すなわち、透析がCOVID-19の発症リスクであるかどうかは明確ではないが、発症した場合の重症化および死亡の強いリスク因子であることは明らかだといえる。
透析患者でCOVID-19の重症化リスクが高まる要因の1つに、肺腎連関による急性腎障害(AKI)の発症がある。米国立心肺血液研究所(NHLBI)の急性呼吸窮迫症候群(ARDS)患者を対象とした解析では、24%がAKIを発症し、AKI発症群で予後が明らかに不良であることが示されている1)。また、COVID-19の発生源と目されている中国武漢市での検討では、COVID-19罹患者では慢性腎臓病(CKD)の有無にかかわらずAKIを高頻度に合併しており、特にCKDがあるとAKIを発症しやすいことが報告されている2)。
年齢や合併症の有無が生命予後に強く影響
透析患者でSARS-CoV-2に感染した259人の背景は、男性177人、女性79人、性別未報告3人。原疾患は糖尿病性腎症111人、慢性糸球体腎炎45人、腎硬化症28人、その他29人、不明27人、情報なし19人。透析方法は血液透析(HD)が252人、腹膜透析(PD)が6人(1人はHDとの併用)で、在宅血液透析(HHD)が1人。年齢別では60歳代、70歳代、80歳以上がそれぞれ約60人、70人、50人で、大半が60歳以上の高齢者で占められていた。
死亡率は50歳未満では0%、50歳代、60歳代では各約10%であったのに対し、70歳代、80歳以上ではそれぞれ24.3%、18.9%と、70歳以上で死亡率が高くなっている(図)。
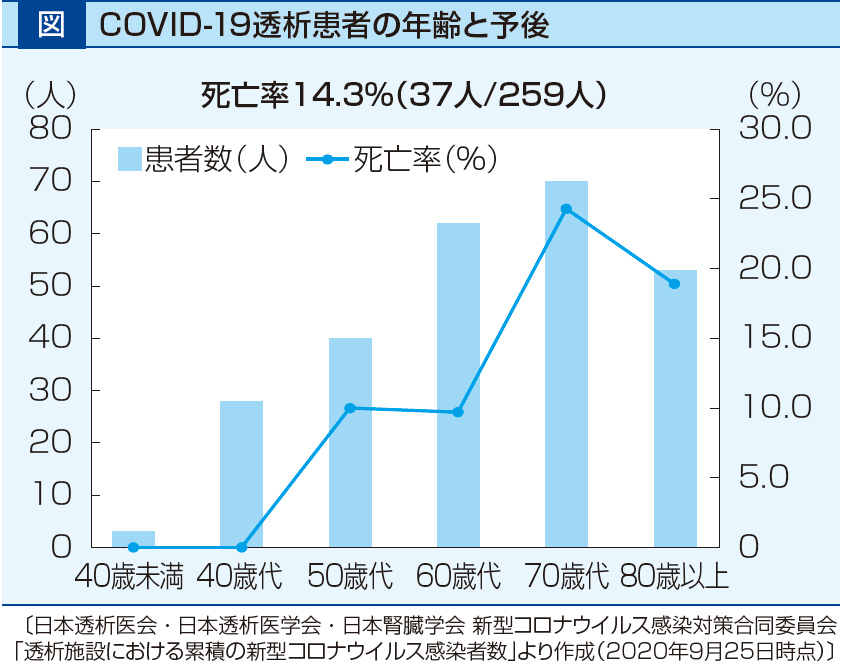
治療において人工心肺装置(ECMO)の使用は3人、人工呼吸器使用は30人、酸素投与は100人であった。すなわち透析患者がCOVID-19に罹患すると、酸素需要が高くなる患者が極めて多いことが示唆された。
COVID-19患者の生命予後に与える要因の解析では、原疾患との関連は認められなかった。一方、合併症の有無では、糖尿病、高血圧、心脳血管疾患、末梢動脈疾患、慢性呼吸器疾患、悪性腫瘍のうちどれか1つでも有していると、1つも有していない場合に比べて死亡のハザード比は約8倍にも跳ね上がることが示された(7月3日までにCOVID-19を発症した122人での解析)3)。
このように、罹患すれば重症化のリスクが高い透析患者の感染症対策では、血液透析施設における感染予防・拡大防止対策が重要であることはもちろん、諸外国から声明が出されているように、遠隔医療や在宅での透析治療の活用も積極的に検討する必要があると考える。
1)Liu KD, et al. Crit Care Med 2007; 35: 2755-2761
2)Cheng Y, et al. Kidney Int 2020; 97: 829-838
3) 3学会合同新型コロナウイルス感染症対策委員会委員長菊地勘先生解析データ(日本腎臓学会学術総会2020発表)
COVID-19疑いの透析患者が迅速に受診できる流れを作成
2月に入り、わが国でも新型コロナウイルス(SARS-CoV-2)への感染が続々と報告されるようになると、われわれ透析に従事している医療者の間でも、「透析患者が新型コロナウイルス感染症(COVID-19)に罹患したらどのように対処するのか」が話題に上るようになった。福岡県透析医会の感染症対策委員長である私にも、そうした相談や意見がしきりに寄せられるようになった。そこで、私は日本透析医会を中心とする先生方と図り、まずは福岡市内でSARS-CoV-2感染が疑われる透析患者が医療機関を受診するまでのフローを取り決めようと考えた。2月末にまとめたそのフローでは、患者はまず、自分が透析を受けている施設の医師や看護師に電話で相談する。それを受けた医師や看護師は地域の保健所に相談し、保健所を介し福岡市内7つの基幹病院に受診可能かどうか打診してもらう。次いで基幹病院→保健所→透析施設→患者の順で、基幹病院での受診の可否や注意事項などが伝達される。
当初、COVID-19疑い患者は保健所内に設けられた帰国者・接触者相談センターに直接相談していたが、なかなか対応してもらえないケースも散見された。しかし、透析施設の医療者を介して相談することで、そうした状況は解消された。COVID-19は1月28日に指定感染症に指定されたが、福岡市内の第二種感染症指定医療機関は全て透析医療を行っていることでフローをスムーズに導入することができた。COVID-19の診断に関し、当初はポリメラーゼ連鎖反応(PCR)検査の施行が困難であったことからCTを積極的に行う方針とし、それなりに奏功したと考える。
COVID-19発症の透析患者1例目が発生するもクラスター化には至らず
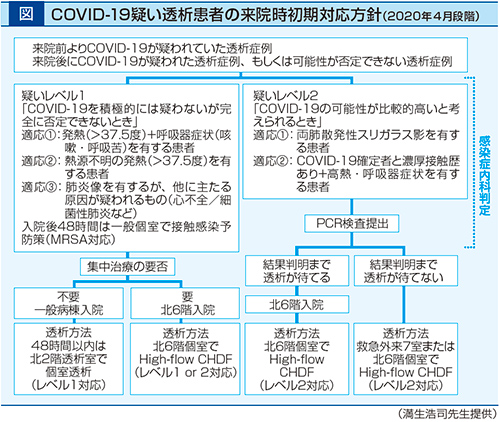
福岡県における透析患者のSARS-CoV-2への初感染は2月29日に北九州市で確認された。これは、わが国において透析患者でCOVID-19を発症した1例目でもある。患者は2月半ばから発熱、咳嗽があり、透析施設においてインフルエンザと診断された。インフルエンザがいったん陰性化した後の2月21日にも再度の発熱、咳嗽が認められたため医師がCOVID-19を疑い、基幹病院でのPCR検査を促し、そこでCOVID-19であることが判明した。透析施設の医師がCOVID-19を疑った時点でいち早く個室へ隔離したことにより孤発例で収まり、クラスターの発生には至らなかった。なお、われわれは4月に、COVID-19疑いの透析患者が基幹病院を訪れた際の初期対応方針についてもまとめており、患者はできるだけ隔離し、持続的血液濾過透析(CHDF)も個室で行うなど、周囲への曝露を極力避けることを旨としている(図)。当院においても透析室を改造し、個人防護具(PPE)を着脱できるゾーンを設けて透析を行うなどの対応を取っている。
透析患者はCOVID-19に罹患したら重症化しやすいことは確かだが、これまでのところ透析患者が特に罹患しやすいという明確なデータはない。送迎車での曝露は課題とはなるが、現時点では透析施設内でのCOVID-19のクラスター発生例は少なく、透析の歴史の中で積み上げてきた感染対策をしっかり継続していくことは、COVID-19の対策においても大きな武器になると考えている。
3密を避けられるPDはCOVID-19流行下で最適な透析方法
在宅透析である腹膜透析(PD)は、腹膜透析液、器材、バッグ交換ができる場所の3つが確保できれば、どこでも治療を続けることができる。すなわち、治療を受けるために透析施設へ通院する必要がないため、新型コロナウイルス感染症(COVID-19)流行下の今日では、密閉、密集、密接のいわゆる3密を避けて、COVID-19を予防するのに適した透析方法といえる。
国際腹膜透析学会(ISPD)では「PD患者におけるCOVID-19に関する戦略」というステートメントを発出し、感染症対策としてのPDのメリットを生かすこと、そのためにPD患者はできるだけ自宅にとどまるべきことを説いている1)。といっても、PD患者は医療者の観察なしに治療を続ける状態に不安もあると思われるが、ステートメントでは、この不安の解消には遠隔患者管理が有用とし、さらに推進していく必要があるとしている。英国立医療技術評価機構(NICE)のガイドラインでは、PDや在宅血液透析(HHD)を施行中の患者には、それを維持できるよう可能な限りのサポートを行うこと、新規に透析導入する患者には、まずPDやHHDが可能かどうかを検討すべきことを記載している2)。
PDおよびHHD患者では70歳以上のSARS-CoV-2感染は皆無
わが国の2020年10月2日現在における透析患者の新型コロナウイルス(SARS-CoV-2)感染者数は268人で、うち7人はPDおよびHHD患者となっている。感染率は透析患者全体で0.079%、PD + HHD患者では0.069%とほぼ変わらない。しかし、年齢別の感染者数は、血液透析(HD)患者では40歳代29人、50歳代37人、60歳代59人、70歳代73人、80歳以上56人と70歳以上の高齢者が多くを占めるが、PD + HHD患者では40歳代1人、50歳代3人、60歳代3人で、70歳代、80歳以上では1人も感染していない。3密を避けることができるPDやHHDといった在宅透析の感染症対策としてのメリットは、まだ若く社会的活動性が高い60歳代以下の層に比べ、重症化や死亡リスクが高い70歳以上の層で、より明瞭に発揮されているといえる。
また、患者自身が治療を行うPDは、医療者においてもメリットがあると考える。わが国では、透析患者がCOVID-19に罹患すると、入院管理下で透析を行うことになっている。その際、HDでは治療のたびに医療者や他の患者への感染防止に配慮しながら病室から隔離透析室までの移動が必要となり、穿刺や透析器材の操作などを医療者が行わなければならない。HD中の急変にすぐに対応できる態勢で待機することは医療者にとってストレスとなる上に、感染リスクもある。しかし、PDでは患者自身が治療を行い医療者への曝露が少ないことから、医療者のストレスや感染リスクを軽減する点でもメリットは大きく、パンデミック下において安定的に医療を提供できる体制の維持につながる可能性もある。
PD患者がCOVID-19に罹患した際の独自の問題点は、透析排液の取り扱いである。「通常通りの排液処理でよい」「トイレに流す前に消毒剤を用いた処理を行う」などの意見があり、まだコンセンサスは得られていないが、いずれにせよ、排液を廃棄する際に偶発的な飛沫の発生を防止することが重要である。当院の罹患例においては、東京慈恵会医科大学検査室の協力の下、排液の検査を行ったところ、SARS-CoV-2は検出されなかったが、排液中のウイルスの有無やその感染性については、今後のさらなる検討が待たれる。最後に、COVID-19に関するPDの利点についてまとめる(表)。

1)ISPD. PD 患者における COVID-19 に関する戦略
https://ispd.org/wp-content/uploads/ISPD-PD-management-in-COVID-19_JAP.pdf
2)NICE guideline [NG160]. COVID-19 rapid guideline: dialysis service delivery
https://www.nice.org.uk/guidance/ng160/
流行初期には遅れていた感染対策
当医療法人は東京都内の目黒区自由が丘、品川区戸越、大田区久が原の3カ所に透析専門クリニック施設を有している。3施設合計95床で、大半が血液透析(HD)患者であるが、腹膜透析(PD)患者も少し含む。
新型コロナウイルス感染症(COVID-19)が社会的にも大きな話題になり始めた2月ごろから、当院でも患者に発熱の事例が認められ始め、対策を考えるようになった。最初に行ったことは、日本透析医会、日本透析医学会、日本腎臓学会の3学会が設置した新型コロナウイルス感染対策合同委員会の委員長である菊地勘先生(下落合クリニック理事長/院長)への相談の電話である。実はこのとき、当院では医療者の個人防護具(PPE)が必要になるとまでは考えておらず、その準備も全くできていなかった。そして、内心では「そんなに慌てることはない」と言ってもらえるだろうと期待していたが、実際に返ってきたのは「PPEを使ってない。それはまずいね。このままで新型コロナウイルス(SARS-CoV-2)陽性者が出たら、対策は今の10倍も100倍も大変になるよ」という言葉だった。そこで、慌てて翌日からPPEを調達するとともに、「透析室の窓はなるべく開放する」「患者と医療スタッフ全員の体温を測定する」「患者には来院前に自身で体温を測定してもらう」「発熱している患者は送迎バスを利用せず、自分で来院してもらう」「送迎バスの窓を開ける」などの方針を決めた。
HD患者1人がSARS-Cov-2感染するも大きな混乱なく経過
当院における受診状況を見ると、米国ニューヨーク市で報告されているような大きな混乱は、これまでのところ起きていない。ただし、患者やその家族の中にはナーバスになる人もいて、隣り合わせた患者が発熱していたり、咳をしていたりするだけで、「どうしてそんな患者の隣にするのか」とクレームを受けることもあった。PDや在宅訪問診療では、COVID-19による受診状況への影響はほぼないといえる。PDとHDの併用患者では、HDを間引きし、その分PDを増やすという対応も行っている。
感染対策としては、前述のように患者と医療スタッフ全員の体温測定を行い、発熱が認められた患者に対しては、さらに抗原キットとポリメラーゼ連鎖反応(PCR)を用いた検査により、SARS-CoV-2陽性か陰性かを徹底的に確認。また、透析室の一角にビニールで仕切った疑似隔離ルームを設け、現在でも発熱者は空間的隔離を行うとともに、治療時間を他の患者と2時間程度ずらし時間的隔離も実施している。
当院では、HD患者1人にSARS-CoV-2陽性が認められた。この方は女性で、夫がCOVID-19を発症し、その濃厚接触者としてPCR検査を行ったところ、自身も陽性であることが判明した。患者は1カ月ほどの入院を経て退院し、現在は当院での透析治療に復帰している。
その他、近隣の基幹病院でCOVID-19のクラスターが発生し、透析室が閉鎖となったため、数人の透析患者を当院で受け入れている。この受け入れのスムーズな決定には、2005年に設立された東京都区部災害時透析医療ネットワークが機能したと感じている。同ネットワークは地震や台風などの自然災害を主に想定して設立されたものであるが、今回のCOVID-19流行を経験したことで、今後は守備範囲がさらに拡大していくと期待される。
なお、COVID-19流行時における当院の受診状況、感染対策、感染者発生時の対応は表の通りであった。

ディスカッション
Withコロナ時代の透析医療のあり方について

初期から問題になったPCR検査能力の不足
 中元 ミニレクチャーでは4人の先生方に、新型コロナウイルス感染症(COVID-19)の流行が拡大していく中、透析患者の治療にどのように向き合ってきたかをご紹介いただきました。それぞれの施設の特性を踏まえた、興味深いお話がたくさん伺えました。ここからは、現状の問題点を整理するとともに、今後のあり方にも目を向け、全員で話し合っていきたいと思います。
中元 ミニレクチャーでは4人の先生方に、新型コロナウイルス感染症(COVID-19)の流行が拡大していく中、透析患者の治療にどのように向き合ってきたかをご紹介いただきました。それぞれの施設の特性を踏まえた、興味深いお話がたくさん伺えました。ここからは、現状の問題点を整理するとともに、今後のあり方にも目を向け、全員で話し合っていきたいと思います。
これは透析患者に限らないことですが、COVID-19対策を考える上で、ポリメラーゼ連鎖反応(PCR)検査の件数が絶対的に足りていないことは大きな問題点として当初から指摘されてきました。
 竜崎 PCR検査は試薬を含めた検査の資材、検体採取と検査に当たる人材、検査機関の全てが不足していました。しかも、当初は保健所を経由してPCR検査を受けるフローになっており、状況は保健所の能力を完全に超えていました。3月に入ってPCR検査が保険適用になり、保健所を介さなくても医療機関が民間の検査機関などに直接PCR検査を依頼できるようになりました。これによって、民間検査会社の検査能力の活用が図られ、PCR検査の実施件数が上向いてきました。しかし、まだまだ足りていないというのが実情です。
竜崎 PCR検査は試薬を含めた検査の資材、検体採取と検査に当たる人材、検査機関の全てが不足していました。しかも、当初は保健所を経由してPCR検査を受けるフローになっており、状況は保健所の能力を完全に超えていました。3月に入ってPCR検査が保険適用になり、保健所を介さなくても医療機関が民間の検査機関などに直接PCR検査を依頼できるようになりました。これによって、民間検査会社の検査能力の活用が図られ、PCR検査の実施件数が上向いてきました。しかし、まだまだ足りていないというのが実情です。
中元 新型コロナウイルス(SARS-CoV-2)感染を最初に疑う手がかりの症状は発熱をはじめ、咳嗽、下痢、味覚障害などありますが、どれも必発というわけではありません。最も頻度の高い発熱も80%くらいで、全く症状がないという感染者もかなりいます。そして、COVID-19のクラスターが発生した医療施設では、こうした無症状の患者を見逃していたために、感染が他の患者へ拡大していったというケースが非常に多く見られます。透析患者でクラスターが発生した埼玉県の病院も、こうしたケースであることが後に判明しました。
 丹野 SARS-CoV-2は症状が出る2日前から他人に感染しうるため、無症状感染者からの伝播を予防するためにはPCR検査が必須ということになります。
丹野 SARS-CoV-2は症状が出る2日前から他人に感染しうるため、無症状感染者からの伝播を予防するためにはPCR検査が必須ということになります。
竜崎 医療関係者でも、5月くらいまではPCR検査を無制限に行えば、医療機関に収容すべき患者が急激に増え、医療の逼迫につながるので避けようという考え方が優勢でした。しかし現在では、PCR検査は必要と判断される全ての人で実施する、すなわちユニバーサルな検査体制を目指すのがよいと考える医療従事者が増えてきており、私もこれに賛成です。
いまだに混乱するCOVID-19患者の退院基準
中元 当初、PCR検査はCOVID-19患者の退院基準にも用いられ、症状の消失後にPCR検査の結果が2回続けて陰性というルールでした。しかし、このルールを満たすのはなかなか困難で、その結果、無症状なのに退院できない患者が増えるという事態が想定されました。そこで、おそらくこうした事態を避けるという目的もあり、6月12日に改定された退院基準では、発症から10日間経過し、かつ症状軽快後72時間経過した場合にはPCR検査を行わなくても退院できるようになりました。ただ、この改定後には、また新しい問題が持ち上がっていますね。
丹野 退院後の患者を受け入れる後方施設から、受け入れの条件としてPCR検査での陰性確認を要求される事例が散見されています。実際に後方施設からの要望で患者のPCR検査を行うと、1カ月以上経過していても高い頻度で陽性となる場合があり、無症状のPCR陽性者で入院ベッドが埋まってしまうことで、新規発症のCOVID-19患者の受け入れができないという問題が、現場では起こっています。
 満生 私も、診断後87日経過しているのにPCR検査で陽性だった透析患者を経験しています。感染症の専門家からは、こうした患者ではもう感染性はないと聞くのですが、では具体的にどのように対処するかとなると迷います。退院の基準としては、PCR検査を繰り返すのではなく、抗原キットを用いた方がよいなど、さまざまな議論もあるようですが、まだこれといった方針は固まっていないのが現状でしょう。
満生 私も、診断後87日経過しているのにPCR検査で陽性だった透析患者を経験しています。感染症の専門家からは、こうした患者ではもう感染性はないと聞くのですが、では具体的にどのように対処するかとなると迷います。退院の基準としては、PCR検査を繰り返すのではなく、抗原キットを用いた方がよいなど、さまざまな議論もあるようですが、まだこれといった方針は固まっていないのが現状でしょう。
中元 退院後の患者を後方施設に託す場合は、患者に「公共交通期間を利用して帰らないように」「マスクは必ず着用する」「2カ月間はなるべく他人との接触は避ける」などと必ず声かけするようにしたらよいと考えています。患者が新たな感染源となる事態を防ぐために現在できる、せめてもの方策です。
透析患者のSARS-CoV-2感染対策では基幹病院と市中クリニックの連携が必須
中元 柴垣先生から、COVID-19のクラスターが発生し閉鎖された基幹病院の透析室から透析患者を受け入れた経験において、患者の割り振りに東京都区部災害時透析医療ネットワークが機能したとのご報告がありました。
 柴垣 はい。ネットワークの代表世話人の先生方のご尽力が大きかったと感じました。
柴垣 はい。ネットワークの代表世話人の先生方のご尽力が大きかったと感じました。
竜崎 東京都にはわが国の人口の約10%が集中していることから、当然、透析患者数や新型コロナウイルス(SARS-CoV-2)感染者数も多くなります。ちなみに、ミニレクチャーで触れた新型コロナウイルス感染対策合同委員会の9月25日現在での解析では、東京都の一般におけるSARS-CoV-2感染者数は2万4,836人で、これは全国の一般人口における感染者数の約30%に当たります。また、東京都の透析患者におけるSARS-CoV-2感染者数は78人で、これは全国の透析患者における感染者数の約30%に相当します。つまり、東京都は人口も集中しているが、それ以上に一般人口のSARS-CoV-2感染者、さらに透析患者のSARS-CoV-2感染者もほぼ同率で集積しているわけです。しかし、東京都が他の地域に比べ、透析患者のSARS-CoV-2感染者の入院が滞っているということはありません。むしろ、東京都は他の地域に比べて入院の差配がうまくいっているといえます。これはやはり、東京都区部災害時透析医療ネットワークの世話人の先生方の手腕によるところが大きいと考えます。
中元 満生先生が診療に当たる福岡市では、第二種感染症指定医療機関も含めて基幹病院の全てが透析医療を行っていることが、基幹病院と市中クリニックの病診連携に寄与したというお話でした。
満生 透析患者は災害時には治療が難しくなる災害弱者であるとよくいわれますが、透析医療に携わる医療者は今回のCOVID-19パンデミックで、透析患者はCOVID-19弱者でもあることをいち早く理解したのではないでしょうか。こうした理解が透析医療に携わる医療者間だけでなく、医療者全体、さらに行政にまで速やかに共有されたことが、福岡市の連携体制構築を円滑にしました。福岡市では行政も早くから透析患者をCOVID-19弱者と認識し、財政措置などの面でも別枠で対策を考えてくれていたようです。
中元 同じ関東圏でも埼玉県では東京都のようには受け入れ先が見つからなかったケースもあり、地域によって状況はかなり違いました。厚生労働省とも連携を取りながら、今後は全国でより円滑に対応ができることを期待しています。
透析患者のSARS-CoV-2感染対策としてメリットが期待されるPD
中元 次に、COVID-19と腹膜透析(PD)に話題を移したいと思います。PDは在宅で治療ができることから3密を避けられる治療として、より有用性が増したと考えられます。丹野先生のご報告では、わが国ではこれまで70歳以上のPDおよび在宅血液透析(HHD)患者でCOVID-19を発症した人は1人もいないという点が印象的でした。
丹野 PD患者の40歳代、50歳代の罹患者は、社会的活動性が高く、動き回ることによる感染と考えられます。一方、集中的に予防をしたいと考える70歳代、80歳代の方はStay homeの実行が可能です。PDでは、患者が自らの望む社会的活動性と許容できる感染リスクを考え、そのバランスを取りながら治療できることが利点であり、魅力といえますね。リスクが高いと思う時期には通院間隔を延ばしつつ、遠隔医療を用いて患者をモニタリングすることで安心感や安全性を担保してあげることも可能だと考えています。

柴垣 SARS-CoV-2感染対策として絶対的なものはなく、COVID-19に限らず感染経路の遮断が感染症対策として何よりも有効だとも言われています。では、感染経路を遮断する方法として最も徹底的なものは何かといえば、それはマスクなどではなくStay homeではないかという見解もあるようです。感染対策としてのPDの原理はStay homeを推進することであり、その実際の効果は思いの外大きいと考えています。
満生 今後、大規模災害やパンデミックが複合的に起こる可能性もあります。PDは災害に強い治療であり、場合によっては車上生活であっても実施が可能です。患者が自分自身で行うため、透析医療の中では最も他人のヘルプやレスキューを要さず、いざというときに力を発揮する治療だと考えています。
中元 PD患者に対しては医療者の立ち会いがないことへの不安を取り除くことが重要で、そのためには遠隔患者管理を推進すべきことも丹野先生にご指摘いただいた通りですね。
竜崎 PDは状況に応じて活動の幅が変えられ、遠隔医療も受けられるという意味で、感染症が流行している状況において、透析導入時に検討されるべき治療だと思います。そのことも含め、日本透析医学会の感染対策委員長としては、血液透析(HD)、PDそれぞれに感染拡大時期の治療方針をまとめていきたいと考えています。
柴垣 最近、医療者と患者が互いに情報を共有し一緒に治療を決めるShared Decision Making(SDM)の重要性が、透析医療においても指摘されるようになってきました。これからは導入時だけでなく、HDとPDのどちらかを選択した後でも、生活状況や感染症流行のような環境の変化に応じ、その都度SDMを行い最適な治療を考えていく姿勢がますます重要になることも付け加えておきたいですね。
COVID-19流行により在宅医療や遠隔患者管理の推進も視野に
中元 まとめになりますが、COVID-19流行拡大の中での透析医療を第一線で経験してきた結果を踏まえ、先生方は今、透析患者にどのようなことを最も伝えたいと考えますか。
満生 透析患者の中には、自分はCOVID-19の発症リスクが高くて、発症したらすぐにでも死んでしまうのではないかと過剰に怖がっている人が少なくありません。この恐怖を取り除くため、きちんと感染対策をしていれば透析患者のCOVID-19発症リスクが格別に高いわけではないことを、もっと伝えていかなければと思います。徐々に患者の意識に変化も見られ、先日は患者会の方から「一般の方と違って透析患者だからこそすぐに診てくれる担当医がいる。なので逆に安心」という声も聞かれました。これは透析医療が築いてきた強みとも感じました。
丹野 COVID-19に対する治療も、当初は医療側になんの指針もなく手探りでしたが、ある程度の症例を経験して最近では指針のようなものが定まってきました。その結果、重症化例や死亡例がかなり抑えられつつあることも、伝えておきたいですね。一時期は不安のあまり全く外出できなくなった高齢者もいました。そうすると認知症が進んだり、足腰が弱ったりという問題も起きてしまいます。
柴垣 透析治療には種々の方法があり、感染症対策という点ではPDのメリットが大きいことを啓発していくことも、私たちの責務と感じています。
竜崎 先生方がおっしゃる通り、十分に感染予防を行っていれば格別感染率が高いわけではないですが、透析患者には重症化や死亡のリスクがあることは確かです。中には、この状況に慣れてきて熱も測らなくなっている患者も見受けられます。自己管理を怠らず、少しでも体調に異変があれば医療者に相談する重要性を伝えるのも、やはり必要なことでしょう。
中元 降って湧いたようなCOVID-19の流行でしたが、これを機に医療者だけでなく一般の衛生概念が急激に高まりました。そのためか、今シーズンはインフルエンザの流行が小規模で終わるという好ましい見通しも出ています。さらに、COVID-19対策を練る過程で在宅医療やPDの有用性が明確となり、遠隔患者管理の推進も視野に入ってきました。私たちはこうしたプラス面にも目を向け、プラス面を励みとして患者とも分かち合い、今後もより良い透析医療の実現に取り組んでいきたいと考えます。
 日本の承認内容に基づき日本国内で使用される製品の情報です。 |
日本の承認内容に基づき日本国内で使用される製品の情報です。 | 



